QU’EST CE QUE LA HERNIE DISCALE CERVICALE ?
La colonne vertébrale cervicale (ou rachis cervical) est constituée de 7 vertèbres empilées et séparées par des disques, sauf entre la 1ère et la 2ème vertèbre cervicale (C1 et C2). Au milieu du rachis cervical, se trouve le canal rachidien contenant la moelle épinière. A chaque étage, une racine nerveuse (nerf rachidien) se détache de la moelle épinière à droite et à gauche et quitte le canal par des ouvertures (trous de conjugaisons ou foramens) situées latéralement à hauteur des disques intervertébraux.
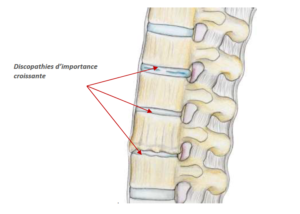
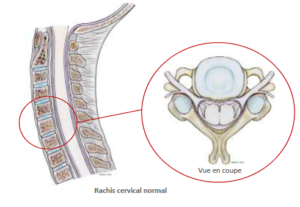 Le disque intervertébral normal est une structure aplatie, cylindrique unissant les deux vertèbres et jouant un rôle d’amortisseur. Il est composé d’un noyau central gélatineux (nucleus) et d’un anneau périphérique fibreux (annulus).
Le disque intervertébral normal est une structure aplatie, cylindrique unissant les deux vertèbres et jouant un rôle d’amortisseur. Il est composé d’un noyau central gélatineux (nucleus) et d’un anneau périphérique fibreux (annulus).
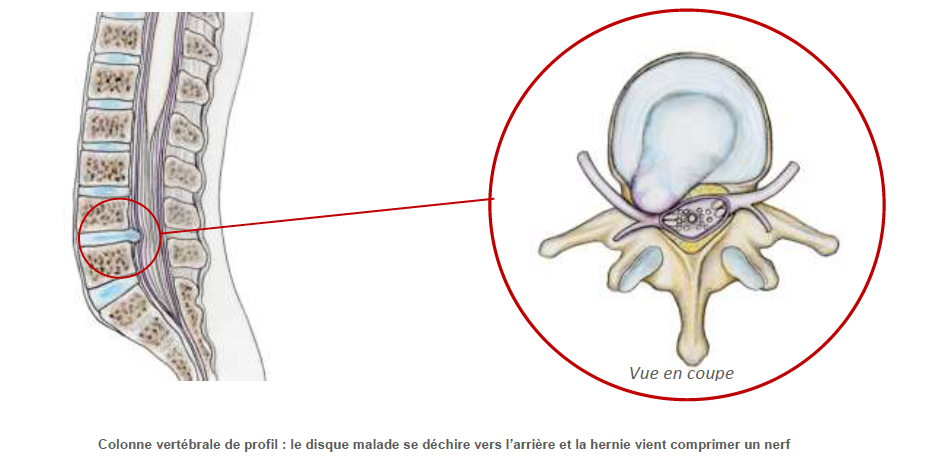
La détérioration discale se caractérise par des déchirures ou fissurations de l’anneau fibreux. Les causes en sont la déshydratation due au vieillissement, les microtraumatismes dus aux contraintes de mobilité et parfois aussi les traumatismes comme par exemple les entorses cervicales.
En cas de fissuration, le noyau peut alors migrer à l’intérieur du disque dans l’épaisseur de l’anneau et occasionner des cervicalgies aigues de type torticolis ou chroniques.
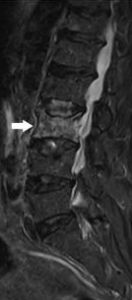
Si la migration est plus importante le noyau peut traverser plus ou moins entièrement l’anneau et venir faire saillie à la face postérieure du disque en formant une hernie. Cette hernie peut, au travers d’une rupture complète de l’anneau, migrer dans le canal voire s’exclure en sortant totalement du disque.
Cette hernie discale peut venir comprimer les structures nerveuses contenues dans le canal rachidien cervical (racines nerveuses le plus fréquemment et moelle épinière plus rarement).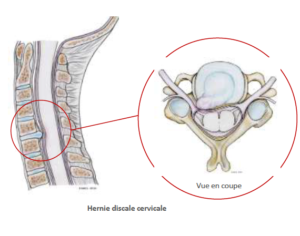
La compression d’une racine nerveuse va entraîner une Névralgie Cervico-Brachiale (NCB) – équivalent d’une « sciatique » du bras – avec une douleur irradiant sur plus ou moins l’ensemble du membre supérieur jusqu’aux doigts. Cette douleur peut s’accompagner de troubles de la sensibilité de type fourmillements ou picotements (paresthésies), des sensations de pertubations de la sensibilité (impression de gros doigt) (dysesthésies) pouvant aller parfois jusqu’à la perte de la sensibilité (anesthésie).
Il peut exister aussi des troubles de la motricité (simple sensation de faiblesse, voire perte de la force musculaire pouvant aller parfois jusqu’à une paralysie partielle ou complète d’une partie du membre supérieur).
La compression de la moelle épinière peut entraîner des troubles sensitifs et moteurs aux membres supérieurs et/ ou aux membres inférieurs. L’existence de troubles neurologiques sensitifs et/ou moteurs impose de consulter rapidement.
EVOLUTION ET TRAITEMENTS MEDICAUX
Très souvent la NCB par hernie discale cervicale guérit médicalement avec le repos, les anti-inflammatoires (souvent les corticoïdes à la phase initiale), les décontracturants, et les antalgiques (parfois la morphine). On peut proposer aussi transitoirement le port d’un collier cervical.
Dans les cas plus rebelles une infiltration de corticoïdes dans le trou de conjugaison est possible. Celle-ci doit être pratiquée sous contrôle radiologique (scanner) par une équipe médicale expérimentée.
QUAND FAUT-IL PENSER A LA CHIRURGIE ?
Une intervention chirurgicale pour NCB sur hernie discale cervicale n’est souhaitable que dans les circonstances suivantes :
Echec du traitement médical bien conduit et suffisamment prolongé (4 à 8 semaines) avec persistance d’une douleur invalidante que le patient ne peut plus supporter.
Situations relevant de l’urgence : NCB hyperalgique (douleur intolérable non soulagée par la morphine) ; NCB paralysante avec déficit moteur ; NCB avec signes de compression de la moelle épinière (signes atteignant les membres supérieurs et inférieurs).
�La découverte au scanner ou à l’IRM d’une hernie discale cervicale asymptomatique (ne donnant aucun symptôme) ne doit pas conduire à une intervention chirurgicale (sauf en cas de hernie très volumineuse représentant un danger pour la moelle épinière – tâche blanche dans la moelle à l’IRM).
Source : Société Française de Chirurgie Rachidienne – www.sfcr.fr
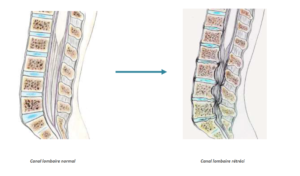
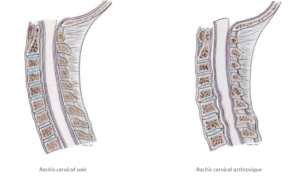
 Le disque intervertébral normal est une structure aplatie, cylindrique unissant les deux vertèbres et jouant un rôle d’amortisseur. Il est composé d’un noyau central gélatineux (nucleus) et d’un anneau périphérique fibreux (annulus).
Le disque intervertébral normal est une structure aplatie, cylindrique unissant les deux vertèbres et jouant un rôle d’amortisseur. Il est composé d’un noyau central gélatineux (nucleus) et d’un anneau périphérique fibreux (annulus).